Farmakoterapia bezsenności cz. I
Bezsenność to nieprawidłowość snu dotykająca znacznej części populacji. W pierwszej części opracowania skupiono się na omówieniu wybranych grup leków (beznodiazepin, niebenzodiazpin). Bezsenność istotnie wpływa na kliniczny dyskomfort pacjenta, dlatego też znacząca jest znajomość produktów leczniczych stosowanych w farmakologicznym leczeniu tej dolegliwości.
WSTĘP
Bezsenność (F‑51.0 wg. ICD‑10) jest problemem dotykającym coraz większą liczbę osób zamieszkujących nasz kraj. Jest to problem negatywnie wpływający na jakość życia pacjenta, stąd wydaje się on być istotny społecznie na tyle, aby objąć pacjenta go zgłaszającego opieką farmaceutyczną. Bezsenność można opisać jako stan, w którym długość snu lub jego jakość jest dla pacjenta niewystarczająca. Pacjent dokonuje samodiagnozy dotyczącej bezsenności (preferencje dotyczące długości snu są cechą osobniczą), sam musi stwierdzić, że jego sen nie jest dla niego wystarczający. Najczęściej zgłaszanymi przez pacjenta objawami będą w tym przypadku:
- trudności zzasypianiem;
- trudności wutrzymaniu snu;
- zbyt wczesne wstawanie;
- budzenie się niewypoczętym, pomimo że sen był obiektywnie oceniając wystarczająco długi [1].
Powyższe objawy mają wpływ na codzienne funkcjonowanie zgłaszających je osób. Jest to warunek konieczny do stwierdzenia bezsenności. Rolą lekarza będzie w tym momencie wykluczenie możliwych przyczyn organicznych zaburzeń snu. W poniższej pracy skupiono się głównie na zaburzeniach snu niezwiązanych z problemami organicznymi, sklasyfikowanymi wg ICD‑10 jako F51.0 nieorganiczne zaburzenia snu – bezsenność nieorganiczna.
Okresowo występujące epizody bezsenności stwierdza się u od 20–40% mieszkańców krajów uprzemysłowionych [2]. Osoby te zgłaszają swoje problemy lekarzom rodzinnym lub leczą się na własną rękę za pomocą preparatów dostępnych w aptece bez recepty lekarskiej. Podstawowe rodzaje bezsenności przedstawiono w tabeli 1.
 PRZYCZYNY BEZSENNOŚCI
PRZYCZYNY BEZSENNOŚCI
Możliwe przyczyny bezsenności dobrze opisuje model opracowany przez Spielmana. Badacz ten podzielił czynniki prowadzące do bezsenności na trzy klasy, które przedstawiono w tabeli 2.
Badacze sugerują również pewien automatyzm zasypiania osób zdrowych, zaśnięcie nie wymaga od nich planowania, wkładania wysiłku czy poświęcenia uwagi. Osoby cierpiące na bezsenność dużą uwagę skupiają na zaplanowaniu snu, ponieważ gdy już znajdą się w łóżku, cały wysiłek wkładają w zaśnięcie. Ten wysiłek powoduje wzmożenie czuwania, które uniemożliwia zaśnięcie. Im bardziej pacjent stara się zasnąć, tym bardziej mu to nie wychodzi, a pojawiająca się frustracja wynikająca z braku snu wybudza pacjenta jeszcze bardziej [5].
FARMAKOTERAPIA BEZSENNOŚCI
Leczenie bezsenności można podzielić na farmakologiczne i niefarmakologiczne. Do metod niefarmakologicznych należy terapia behawioralno‑poznawcza, która znajduje głównie zastosowanie w leczeniu przewlekłej bezsenności, jako że w przypadku tego rodzaju bezsenności leczenie farmakologiczne jest traktowane przez psychiatrów jako leczenie uzupełniające [6]. Główne zastosowanie dla farmakoterapii można znaleźć w leczeniu krótkotrwałego, przygodnego rodzaju tego schorzenia. Lekami nasennymi według wskazań rejestracyjnych są benzodiazepiny oraz leki nasenne drugiej generacji popularnie zwane „zetkami”. Ponadto w leczeniu bezsenności zastosowanie znajdują również antagoniści receptora histaminowego oraz leki przeciwdepresyjne. Nie można również zapominać o lekach roślinnych wykazujących działanie uspokajające i nasenne [7, 8].
BENZODIAZEPINY
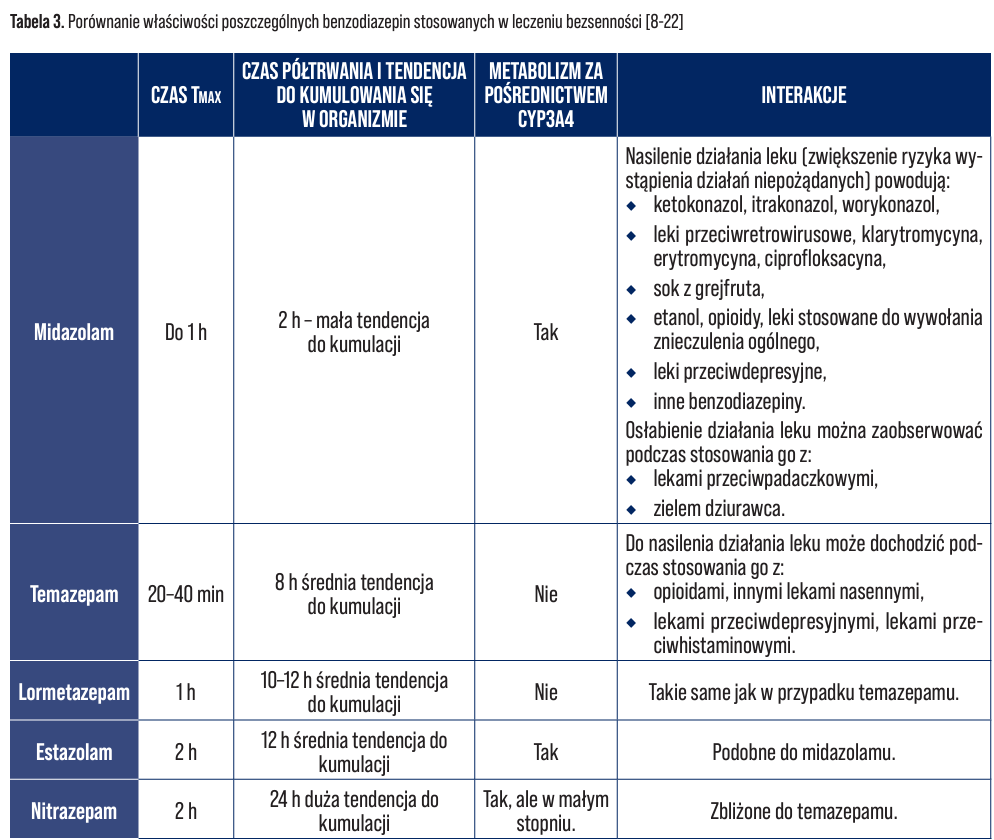
Molekularny punkt uchwytu dla benzodiazepin stanowią receptory dla kwasu γ‑ aminomasłowego (GABA‑A). Receptory GABA‑A są dużymi jednostkami białkowymi posiadającymi zdolność wiązania wielu ligandów, w tym benzodiazepin. Specyficzne miejsce wiążące benzodiazepiny zwane jest receptorem benzodiazepinowym. Molekularny mechanizm działania tej klasy leków ma znaczenie dla interakcji, które te leki dają. Część z interakcji wykorzystywana jest w praktyce klinicznej. Benzodiazepiny nasilają działanie leków anestetycznych na receptor GABA‑A, stąd ich wykorzystanie w premedykacji przed zabiegiem znieczulenia. Ligandem, z którym wiąże się ten receptor, jest również etanol, który to nasila działanie benzodiazepin. Receptor GABA‑A wykazuje duży polimorfizm strukturalny, a poszczególne benzodiazepiny różnią się między sobą powinowactwem do różnych podtypów tego receptora, stąd niektóre z nich będą wykazywały silniejsze działanie przeciwdrgawkowe, część anksjolityczne, a jeszcze inna część działanie nasenne. Benzodiazepinami zarejestrowanymi w Polsce, które znalazły zastosowanie w leczeniu bezsenności, są midazolam, estazolam, nitrazepam, temazepam oraz lormetazepam. Istotnymi przeciwwskazaniami do stosowania powyższych substancji są ciężka niewydolność oddechowa, zespół bezdechu sennego oraz ciężka niewydolność wątroby [8‑10].
W pracach poglądowych dotyczących farmakoterapii bezsenności podawana jest w wątpliwość zasadność stosowania tych leków. Autorzy zwracają uwagę na fakt, że większość benzodiazepin posiada długi okres biologicznego półtrwania, co sprzyja kumulowaniu się leku, gdy jest on stosowany codziennie. Z wymienionych powyżej, najkrótszy okres półtrwania posiada midazolam, którego użycia nie rekomenduje Polskie Towarzystwo Badań nad Snem. Nie bez znaczenia wydaje się być fakt, że związki te podczas dłuższego stosowania mogą prowadzić do uzależnienia fizycznego i psychicznego, dodatkowo często spotykane jest rozwijanie tolerancji na tę grupę leków. Po nagłym zaprzestaniu stosowania benzodiazepin występuje tak zwana bezsenność z odbicia, stąd związki te powinno odstawiać się stopniowo. Związki te pomimo wątpliwości są preparatami dość popularnymi, chętnie przepisywanymi przez lekarzy pierwszego kontaktu [11, 12].
Midazolam jest benzodiazepiną o szybkim i krótkotrwałym działaniu, po podaniu doustnym maksymalne stężenie można zaobserwować już po 1 h. Leczenie powinno rozpoczynać się od dawki 7,5 mg. Ze względu na szybkość działania leku, pacjent powinien zażywać tabletkę zaraz przed udaniem się do łóżka. Wskazaniem do zastosowania tego leku jest krótkotrwałe, nieprzekraczające dwóch tygodni leczenie bezsenności, ze szczególnym uwzględnieniem trudności w zasypianiu. Leku nie należy odstawiać nagle, zalecane jest stopniowe zmniejszanie stosowanej dawki, zmniejsza to ryzyko wystąpienia bezsenności z odbicia. Zauważalny jest wpływ tego leku na pamięć krótkotrwałą, ze względu na to, że efekt ten utrzymuje się dłużej aniżeli działanie nasenne i może wpływać to na jakość życia pacjenta. Istotnym wydaje się być fakt, że efekt amnestetyczny jest wyższy w przypadku benzodiazepin o krótkim i szybkim działaniu, takim jak midazolam. Na to działanie szczególnie narażone są osoby starsze powyżej 65 roku życia, czyli główni odbiorcy leków nasennych. Innymi charakterystycznymi dla midazolamu działaniami niepożądanymi są: depresja oddechowa, niewydolność serca i splątanie. Lek ten, w przypadku gdy sen po jego zażyciu jest krótszy aniżeli 8 h, może znacząco wpływać na koncentrację oraz zdolność prowadzenia pojazdów. Midazolam ulega efektowi pierwszego przejścia przez wątrobę, gdzie za jego metabolizm odpowiada izoenzym CYP3A4. Substancje będące inhibitorami tego rodzaju izoenzymu będą powodowały zwiększenie stężenia midazolamu we krwi, nasilając działania niepożądane. Niewskazane jest stosowanie midazolamu z lekami będącymi bardzo silnymi inhibitorami CYP3A4 takimi jak: ketokonazol, itrakonazol, worykonazol czy leki przeciwretrowirusowe (inhibitory proteazy wirusa HIV). Charakterystyka produktu leczniczego zawierającego midazolam sugeruje możliwość zastosowania tego leku z silnymi i umiarkowanymi inhibitorami CYP3A4 w przypadku dokładnej oceny stanu pacjenta. Ryzyko wystąpienia w tym przypadku działań niepożądanych znacząco wzrasta, stąd należałoby rozważyć możliwość zastosowania innego leku nasennego. Do silnych i umiarkowanych inhibitorów należą: klarytromycyna, erytromycyna, ciprofloksacyna, diltiazem, werapamil. W przypadku łącznego stosowania tych leków z midazolamem należy rozważyć kontakt z lekarzem pacjenta i zapytać, czy jest świadomy zaistniałej możliwości wystąpienia interakcji nasilającej działania niepożądane benzodiazepiny. Słabe inhibitory enzymów mikrosomalnych takie jak: ranitydyna, cymetydyna, sok z grejfruta, czy jeżówka purpurowa wpływają w niewielkim stopniu na metabolizm midazolamu, jednakże w celu zachowania jak największego bezpieczeństwa pacjenta należałoby odradzić mu stosowanie tych preparatów w samoleczeniu. W przeciwieństwie do inhibitorów, induktory CYP3A4 będą powodować zmniejszenie stężenia midazolamu w krwi osłabiając jego działanie nasenne. Łączne stosowanie z ryfampicyną, fenytoiną, kabamazepiną, topiramatem czy zielem dziurawca będzie więc skutkowało osłabieniem efektu farmakologicznego midazolamu. Szczególną uwagę należy zwrócić tutaj na ziele dziurawca, które jest preparatem dostępnym bez recepty, często stosowanym w samoleczeniu łagodnych stanów depresyjnych oraz dolegliwości żołądkowo‑jelitowych. Nasilenia efektu działania midazolamu można spodziewać się również w wyniku zaistnienia interakcji na poziomie farmakodynamicznym. Substancje takie jak etanol, opioidy (także te przeciwkaszlowe), inne benzodiazepiny i leki przeciwdepresyjne będą wzmagały siłę działania midazolamu, równocześnie zwiększając ryzyko wystąpienia groźnych działań niepożądanych takich jak depresja oddechowa i niewydolność serca. Z kolej leki zawierające teofilinę i aminofilinę będą antagonizowały działanie benzodiazepin [9, 13, 14].
Temazepam jest benzodiazepiną charakteryzującą się szybkim rozpoczęciem działania (po podaniu doustnym stężenie maksymalne osiąga po czasie od 20 do 40 min). Okres półtrwania dla tego leku wynosi około 8 h. Podobnie jak w przypadku midazolamu dawkę wynoszącą od 10 do 20 mg przyjmuje się około 30 min przed snem. W związku z dłuższym czasem przebywania leku w organizmie może on być stosowany nie tylko w celu wywołania snu, ale również w celu ograniczenia nocnych wybudzeń. Metabolizm temazepamu jest oparty głównie o sprzęganie tego związku z kwasem glukoronowym, stąd nie będzie on wchodził w tak wiele interakcji farmakokinetycznych jak midazolam. Głównymi interakcjami, na które trzeba zwrócić uwagę, są te zachodzące w fazie farmakodynamicznej. Opioidy, leki nasenne, przeciwdepresyjne, przeciwhistaminowe wzmagają działanie temazepamu na ośrodkowy układ nerwowy. Profil działań niepożądanych tego związku pokrywa się z tymi charakterystycznymi dla midazolamu. Polskie Towarzystwo Badań Nad Snem nie rekomenduje tego związku do leczenia bezsenności, łączy się to z jego możliwym kumulowaniem się w organizmie w przypadku codziennego stosowania. Dodatkowo dochodzi do możliwości utrzymywania się w ciągu dnia, po wybudzeniu, efektów działania leku [12, 15, 16].
Lormetazepam – substancja ta wykazuje właściwości zbliżone do temazepamu. Jest związkiem, który maksymalne stężenie, po podaniu doustnym, osiąga po około 1 h, a jej okres półtrwania wynosi od 10 do 12 h. Zwykle stosowaną dawką jest 1 mg krótko przed spoczynkiem. Dawkę tę zmniejsza się osobom w wieku podeszłym do 0,5 mg. Podobnie jak temazepam, może on wpływać na funkcjonowanie pacjenta po przebudzeniu, tym bardziej, że jest substancją o dłuższym czasie półtrwania [16, 17].
Estazolam jest związkiem o zbliżonym do lormetazepamu czasie półtrwania (około 12 h). Stosuje się go zwykle w leczeniu trudności z zasypianiem oraz w celu redukcji nocnych przebudzeń. Jest preparatem dobrze tolerowanym przez pacjentów. Związek ten metabolizowny jest w wątrobie przy udziale enzymu CYP3A4. Interakcje charakterystyczne dla tego związku nie są opisane w tak znacznym stopniu, jak te, które daje midazolam, jednakże należałoby zachować szczególną ostrożność przy stosowaniu tego leku z substancjami modulującymi pracę CYP3A4 [16, 18, 19].
Nitrazepam z czasem półtrwania wynoszącym 24 h jest benzodiazepiną o dłuższym i zarazem późniejszym działaniu (około 2 h) aniżeli te wymienione powyżej. Zwykle stosowaną dawką jest od 5 do 10 mg. Wykazuje on większą tendencję do kumulowania się w organizmie niż wcześniej wymienione związki. Wskazanym byłoby stosowanie go nie każdej nocy. W jego metabolizmie uczestniczy CYP3A4, jednakże nie daje on interakcji charakterystycznych dla midazolamu. Ma to związek z tym, że enzym CYP3A4 jest jednym z kilku metabolizujących nitrazepam. Podanie równocześnie silnego inhibitora CYP3A4 skutkuje klinicznie nieistotnym zwiększeniem AUC nitrazepamu. Interakcje nitrazepamu pokrywają się z tymi charakterystycznymi dla temazepamu i lormetazepamu [16, 20, 21]. Pomimo braku jasnych ostrzeżeń w charakterystykach produktów leczniczych zawierających benzodiazepiny, należy odradzać pacjentom stosowanie powyższych leków włącznie z preparatami zawierającymi miłorząb oraz żeń‑‑szeń, gdyż dla związków im pokrewnych udokumentowano występowanie interakcji polegających na nasileniu działania sedatywnego [22].
„ZETKI” – LEKI O STRUKTURZE ZBLIŻONEJ DO BENZODIAZEPIN (NIEBENZODIAZEPINY)
W przeciwieństwie do benzodiazepin „zetki”, określane mianem leków nasennych II generacji, zarejestrowane są tylko w celu krótkiego leczenia bezsenności. Posiadają one korzystniejszy profil bezpieczeństwa stosowania. Jednakże ich zastosowanie powinno ograniczać się do krótkotrwałego leczenia bezsenności. W przypadku długotrwałego leczenia bezsenności zaleca się stosowanie schematu przerywanego, to jest maksymalnie trzy dni pod rząd, nie więcej niż 15 dni w miesiącu, aby nie wywołać uzależnienia. Pomimo ogólnie panującego przekonania o bezpieczeństwie i braku tendencji do wywoływania uzależnienia przez leki II generacji, coraz częściej przez środowiska psychiatryczne podnoszona jest kwestia ich nadużywania. W Polsce zarejestrowane są trzy substancje lecznicze należące do grupy leków II generacji: zolpidem, zopiklon oraz zaleplon. Cechami je różnicującymi są parametry farmakokinetyczne, przede wszystkim czas biologicznego półtrwania. Działanie leków powyższej grupy oparte jest o aktywację receptora GABA poprzez wiązanie się z receptorem benzodiazepinowym typu I. Przeciwwskazania do zastosowania powyższej grupy leków pokrywają się z tymi dla klasycznych benzodiazepin, a więc są to: ciężka niewydolność oddechowa, ciężka niewydolność wątroby, zespół bezdechu sennego oraz miastenii (ang. miastemia gravis) [7, 8, 9, 23].
Zolpidem spośród wyżej wymienionych posiada najwięcej zarejestrowanych w Polsce odpowiedników. Z praktyki aptecznej można stwierdzić, że jest on najchętniej przepisywanym przez lekarzy lekiem II generacji. Substancja, tak jak każdy cyklopirolon, przeznaczona jest do krótkotrwałego leczenia bezsenności do 28 dni. Zalecaną dawką jest 10 mg raz na dobę, bezpośrednio przed snem. Dawkę należy zmodyfikować do 5 mg w przypadku stosowania leku przez osoby w podeszłym wieku, osłabione oraz w przypadku niewydolności wątroby. Zolpidem nie powinien być stosowany w celu leczenia bezsenności u dzieci poniżej 18 roku życia. Jeśli efekt farmakologiczny po zastosowaniu dawki 10 mg nie jest zadawalający, nie należy zwiększać dawki. Tak jak w przypadku benzodiazepin ważnym jest zapewnienie 8 h snu po przyjęciu zolpidemu. Ogranicza to ryzyko wystąpienia niepamięci następczej. Stosowanie leku przez dłuższy okres czasu może powodować rozwinięcie tolerancji oraz uzależnienia. Charakterystycznymi dla zolpidemu działaniami niepożądanymi są uczucie splątania, zmęczenie, koszmary senne, ospałość utrzymująca się następnego dnia, osłabienie mięśni. Substancja ta dobrze i szybko wchłania się z przewodu pokarmowego, osiągając maksymalne stężenie w osoczu od 0,5 do 3 h po podaniu. Wykazano, że zolpidem charakteryzuje się dużą zmienność osobniczą, jeśli chodzi o parametr AUC oraz Cmax. Okres półtrwania wynosi 2,4 h, a czas działania do 6 h. Związek metabolizowany jest w wątrobie przez CYP3A4, stąd charakterystycznymi dla zolpidemu będą interakcje wykazywane przez midazolam oraz inne benzodiazepiny metabolizowane przez ten układ enzymatyczny. Udowodniono, że podawanie zolpidemu razem z ciprofloksacyną, będącą umiarkowanym inhibitorem CYP3A4, powoduje zwiększenie biodostępności zolpidemu o około 46%. Fakt ten może mieć wpływ na obserwowany efekt farmakologiczny oraz na występowanie działań niepożądanych. Wszystkie interakcje charakterystyczne dla zolpidemu zebrano w Tabeli 4 [24, 25].
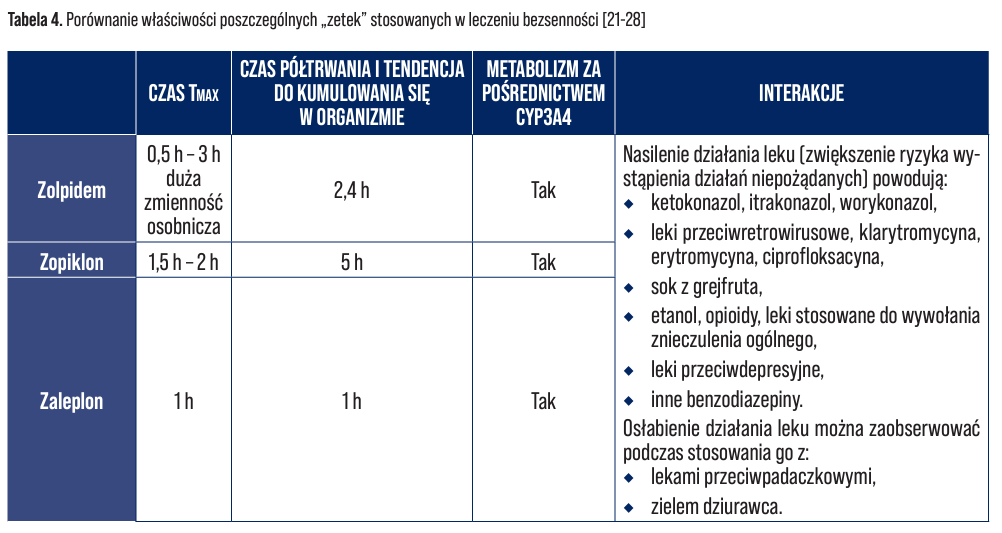
Zopiklon jest substancją, której okres biologicznego półtrwania wynosi 5 h, stąd efekt farmakologiczny po jej podaniu utrzymuje się dłużej aniżeli w przypadku zolpidemu. Zopiklon jest lekiem przydatnym w przypadku wykazywania przez pacjenta tendencji w trudności utrzymaniu snu. Standardowo stosowaną dawką jest 7,5 mg raz dziennie, a w przypadku nieskuteczności leczenia dawki nie należy zwiększać. Podobnie jak w przypadku zolpidemu połowę dawki stosuje się w razie leczenia bezsenności u osób w podeszłym wieku oraz u pacjentów z niewydolnością wątroby. Zopiklon metabolizowany jest w wątrobie przy udziale izoenzymu CYP3A4 [26].
Zaleplon jest cyklopirolonem wykazującym najkrótszy (1 h) czas biologicznego półtrwania. Pomimo braku zapisu w charakterystyce, lek ten może być zastosowany jako jedyny niebenzodiazepinowy lek nasenny w nocy, po wybudzeniu się pacjenta. Ze względu na krótki czas biologicznego półtrwania głównym zastosowaniem zaleplonu powinno być leczenie bezsenności związanej z trudnością z zasypianiem. Zwykle stosowaną dawką jest 10 mg, bezpośrednio przed położeniem się do łóżka. Lek najlepiej stosować na pusty żołądek, gdyż posiłek może opóźniać osiągnięcie maksymalnego stężenia w osoczu o 2 h. Podobnie jak zopiklon i zolpidem, zaleplon metabolizowany jest przy udziale CYP3A4 [27].
Podobnie jak w przypadku klasycznych benzodiazepin dla „zetek” również stwierdzono możliwość interakcji z żeń‑‑szeniem oraz miłorzębem japońskim. W tym przypadku jednak interakcje te skutkowały groźnymi dla życia pacjenta zaburzeniami rytmu serca oraz, klasyfikowanymi jako nieciężkie działania niepożądane, zawrotami głowy, sennością w ciągu dnia oraz brakiem efektu terapeutycznego [22].
mgr farm. Wojciech Gostomczyk 1,2,3
1 specjalista farmacji aptecznej
2 w trakcie specjalizacji z farmacji klinicznej
3 Zespół Opieki Zdrowotnej w Brodnicy im. R. Czerwiakowskiego
Piśmiennictwo
- Wichniak A., Wierzbicka A., Jernajczyk W.: Zasady rozpoznawania i leczenia bezsenności. Psychiatria w Praktyce Klinicznej 2008, tom 1, nr 1.
- Prof Michael J Sateia, Peter D Nowell. Lancet 2004, Volume 364, Issue 9449.
- What is the Spielman model of chronic insomnia? Jasvinder Chawla. https://www.scribd.com/document/144105568/ Insomnia (dostęp 10.10.2023 r.)
- Assessment of insomnia. Arthur J. Spieman. Clinical Psychology Review Volume 6, Issue 1, 1986, Pages 11-25.
- Models of Insomnia. Michael Perlis, Paul Shaw, Georgina Cano, and Colin Espie. In Principles and Practice of Sleep Medicine: Fifth Edition.
- Practice Parameters for the Psychological and Behavioral Treatment of Insomnia: An Update. An American Academy of Sleep Medicine Report. Sleep, Volume 29, Issue 11, November 2006.
- Awgul S., Użdzicki A., Żelazny P., Pawlik A.: Farmakologiczne leczenie bezsenności – obecnie dostępne terapie oraz nowe kierunki badań Farmacja współczesna 2018. 11
- Rejestr Produktów Leczniczych https:// rejestry.ezdrowie.gov.pl/rpl/search/public (dostęp z dn. 10.10.2023 r.)
- Podstawy farmakoterapii. Kostowski Wojciech, Herman Zbigniew. PZWL 2010.
- Mechanism of action of benzodiazepines on GABAA receptors. Claudia Campo, Soria Yongchang Chang David S Weiss. British Journal of PharmacologyVolume 148, Issue 7.
- Standardy leczenia bezsenności Polskiego Towarzystwa Badań nad Snem. Waldemar Szelenberger Farmakoterapia w Psychiatrii i Neurologii, 2003, 1, 5-16
- Clinical Practice Guideline for the Pharmacologic Treatment of Chronic Insomnia in Adults: An American Academy of Sleep Medicine Clinical Practice Guideline. Michael J. Sateia, Daniel J. Buysse, Andrew D. Krystal, David N. Neubauer, Jonathan L. Heald.
- Charakterystyka Produktu Leczniczego. http://chpl.com.pl/datafiles/2012-06-27_dormicum_tab_7,5_ mg_smpc_22_06_2012_clean.pdf (dostęp z dn. 10.10.2023 r.)
- Y. W. Francis Lam Dr. Cara Dr. Larry Ereshefsky Dr. Michael Miller. Pharmacokinetic and Pharmacodynamic Interactions of Oral Midazolam with Ketoconazole, Fluoxetine, Fluvoxamine, and Nefazodone. The Journal of Clinical Pharmacology. Vol. 43, Issue 11 November 2003.
- Charakterystyka Produktu Leczniczego. http://chpl.com.pl/ data_files/2012-12-27_SignopamtabletkiChPLreRejdUR181212clean.pdf (dostęp z dn. 10.10.2023 r.)
- Clinical Pharmacy and Therapeutics. Cate Whittlesea, Karen Hodson. Sixth Edition. Elsevier 2019.
- Charakterystyka Produktu Leczniczego. http://chpl.com.pl/ data_files/2013-02-08_NoktoferChPLRerej05022013.pdf (dostęp z dn. 10.10.2023 r.).
- Estazolam Polfarmex. Charakterystyka Produktu Leczniczego. https://www.google.com/ url?sa=t&rct=j&q=&esrc=s&source=web&cd=&ved=2ahUKEwiS6Pfo6J2CAxXhgf0HHfgxAlEQFnoECBEQAQ&url=https%3A%2F%2Frejestrymedyczne. ezdrowie.gov.pl%2Fapi%2Frpl%2Fmedicinal-products%2F12929%2Fcharacteristic&usg=AOvVaw2Fj7d0HwgD1vntEMxZFFwA&opi=89978449 (dostęp dn. 10.10.2023 r.)
- Identification of human cytochrome P450 enzymes involved in the formation of 4-hydroxyestazolam from estazolam. M Miura 1, K Otani, T Ohkubo. Xenobiotica. 2005 May;35(5):455-65.
- Nitrazepam GSK. Charakterystyka Produktu Leczniczego. https://www.google.com/ url?sa=t&rct=j&q=&esrc=s&source=web&cd=&ved=2ahUKEwjoqNuG6Z2CAxXNif0HHe3sCYAQFnoECA4QAQ&url=https%3A%2F%2Frejestrymedyczne. ezdrowie.gov.pl%2Fapi%2Frpl%2Fmedicinal-products%2F4753%2Fcharacteristic&usg=AOvVaw2za37myhYskUhuqt7wkizS&opi=89978449 (dostęp z dn. 10.10.2023 r.)
- Interaction between erythromycin and nitrazepam in healthy volunteers. H Luurila , K T Olkkola, P J Neuvonen. Pharmacol Toxicology. 1995 Apr;76(4):255-8.
- Woroń J., Siwek M.: Niepożądane efekty interakcji leków psychotropowych z produktami leczniczymi i suplementami diety zawierającymi wyciągi roślinne. Psychiatria Polska. Nr 92: 1–15.
- An Insight into Z-Drug Abuse and Dependence: An Examination of Reports to the European Medicines Agency Database of Suspected Adverse Drug Reactions. Fabrizio Schifano, Stefania Chiappini, John M Corkery, Amira Guirguis. International Journal of Neuropsychopharmacology, Volume 22, Issue 4, April 2019.
- Charakterystyka Produktu Leczniczego. https://www.polfarmex.pl/zasoby/produkty_ulotki_chpl/nasen_chpl. pdf (dostęp z dn. 10.10.2023
- Pharmacokinetic interaction between zolpidem and ciprofloxacin in healthy volunteers. Laurian Vlase , Adina Popa, Maria Neag, Dana Muntean, Sorin E Leucuţa. European Journal Drug Metabolism Pharmacokinetics.2011 Jan;35.
- Charakterystyka Produktu Leczniczego. https://www.google.com/ url?sa=t&rct=j&q=&esrc=s&source=web&cd=&ved=2ahUKEwifgY_g6p2CAxW__bsIHT8eDs4QFnoECBAQAQ&url=https%3A%2F%2Frejestrymedyczne. ezdrowie.gov.pl%2Fapi%2Frpl%2Fmedicinal-products%2F88%2Fcharacteristic&usg=AOvVaw0S1eRaSWjwlHk95Pc4jvka&opi=89978449 (dostęp 10.10.2023 r.)
- Charakterystyka Produktu Leczniczego. https://www.google. com/url?sa=t&rct=j&q=&esrc=s&source=web&cd=&cad=rja&uact=8&ved=2ahUKEwjj9arw6p2CAxX5gf0HHT2FC1MQFnoECBUQAQ&url=https%3A%2F%2Frejestrymedyczne. ezdrowie.gov.pl%2Fapi%2Frpl%2Fmedicinal-products%2F12279%2Fcharacteristic&usg=AOvVaw2FZuISN_-pOF6DjTSk4Hl5&opi=89978449 (dostęp 10.10.2023 r.)
Powyższy artykuł został opublikowany na łamach 59. wydania kwartalnika „Farmakoekonomiki Szpitalnej", którego jesteśmy wydawcą. Czasopismo jest skierowane do pracowników farmacji szpitalnej. Kolejna - druga część artykułu zostanie opublikowana w numerze 60.
Przypominamy, że można go otrzymać w formie bezpłatnej prenumeraty.
DOŁĄCZ DO GRONA PRENUMERATORÓW!
